Cô A.J. đã trải qua thời kỳ mãn kinh ở tuổi 50 và hiện đang là một bà mẹ ba con 58 tuổi. Cô đến gặp tôi với lý do “có kinh nguyệt” vào tháng trước. Cô đã không còn kinh nguyệt và không gặp vấn đề gì cho đến hiện tại. Đã tám năm kể từ khi cô ấy có kỳ kinh nguyệt bình thường cuối cùng. A.J khá khỏe mạnh mặc dù chưa từng sử dụng bất kỳ phương pháp điều trị hormon thay thế nào. Cô bị huyết áp cao nhẹ nhưng được kiểm soát tốt bằng thuốc. A.J. hơi thừa cân, nhưng tôi cũng vậy.
Việc gặp phải vấn đề như của A.J và thăm khám [để chẩn đoán nguyên nhân] là một công việc tương đối thường xuyên trong thực hành lâm sàng của tôi. Siêu âm vùng chậu của cô ấy cho thấy “lớp nội mạc tử cung dày lên”. Nội mạc tử cung là lớp niêm mạc lót trong tử cung (dạ con). Đây là nơi em bé sẽ phát triển và xảy ra chu kỳ kinh nguyệt bình thường của phụ nữ mỗi tháng. Lớp niêm mạc của A.J. rất dày, được xác định bằng các phép đo nghiêm ngặt mà chúng tôi có thể thực hiện trong quá trình siêu âm. Khi phát hiện ra lớp nội mạc tử cung dày như vậy, khả năng cao là có thể có các tế bào tiền ung thư hoặc thậm chí là ung thư nội mạc tử cung.
Ngày xưa, chúng tôi sẽ nong [cổ tử cung] và nạo [niêm mạc tử cung] trong phòng mổ [để chẩn đoán] cho tất cả những phụ nữ có vấn đề như thế này. Ngày nay, chúng tôi có một đầu dò sinh thiết đơn giản, tại phòng khám, chúng tôi có thể thực hiện trong một phút mà không cần gây mê. Và đó là những gì chúng tôi đã làm. Kết quả trả về vài ngày sau cho thấy cô không may bị ung thư nội mạc tử cung.
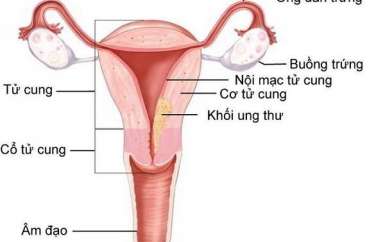
Ung thư nội mạc tử cung ( Endometrial Cancer) là loại ung thư tử cung phổ biến nhất và cũng là loại ung thư phụ khoa phổ biến nhất ở Hoa Kỳ.
Trong năm 2018, đã có 58,060 trường hợp mắc mới và 11,238 trường hợp tử vong vì căn bệnh ung thư này ở phụ nữ. Nếu không được điều trị, ung thư tử cung có thể di căn sang các cơ quan lân cận khác, chẳng hạn bàng quang, ống dẫn trứng, buồng trứng và âm đạo, cũng như nhiều cơ quan khác. Bệnh ung thư này thường được chẩn đoán sớm và có tỷ lệ chữa khỏi rất cao nếu điều trị sớm.
Phần lớn phụ nữ mắc ung thư tử cung ở độ tuổi từ 50 đến 70 và hầu hết đang trong thời kỳ mãn kinh. Phụ nữ sau mãn kinh có nguy cơ mắc bệnh cao hơn nếu họ có kinh nguyệt sớm hoặc mãn kinh muộn. Béo phì cũng là một yếu tố nguy cơ. Hormone estrogen ngoại vi trong tế bào mỡ có thể kích thích quá mức các tế bào nội mạc tử cung biến thành tế bào tiền ung thư cũng như ung thư nội mạc tử cung. Ung thư nội mạc tử cung là một loại ung thư tử cung. Những phụ nữ chưa từng sinh con cũng có nguy cơ bị ung thư tử cung cao hơn.
Ngày nay, rất nhiều phụ nữ sử dụng liệu pháp thay thế hormone, thường là estrogen và progesterone. Sự kết hợp này thường có thể được sử dụng một cách an toàn mà không cần phải lo lắng quá nhiều về vấn đề ung thư tử cung.
https://www.vinmec.com/vi/tin-tuc/thong-tin-suc-khoe/lieu-phap-hormone-thay-loi-ich-va-nguy-co/
Liệu pháp thay thế hormone có một vài rủi ro khác, chẳng hạn như tăng nguy cơ đau tim, hình thành cục máu đông và trong một số trường hợp là ung thư vú. Ngoài ra liệu pháp này cũng có những lợi ích khác, chẳng hạn như điều trị các triệu chứng suy giảm sức khỏe do mãn kinh cũng như cải thiện sức khỏe xương. Cần phân tích các lợi ích rủi ro trước khi bắt đầu điều trị và đưa ra quyết định cùng với nhà cung cấp dịch vụ chăm sóc sức khỏe của bạn. Do lo ngại về tác dụng phụ của liệu pháp thay thế hormone, FDA và CDC khuyến khích các bác sĩ cần đảm bảo liều lượng điều trị thấp nhất có thể.
Vấn đề thảo luận ở đây là về ung thư tử cung chứ không phải liệu pháp hormone nói chung.
Chúng ta cũng biết rằng những phụ nữ sử dụng đơn độc estrogen trong liệu pháp thay thế hormone có nguy cơ phát triển các tế bào tiền ung thư nội mạc tử cung cũng như ung thư tử cung cao hơn. Đây là lý do tại sao tất cả phụ nữ có tử cung và đang điều trị bằng estrogen trong thời kỳ mãn kinh cũng nên điều trị bằng progesterone đường uống. Điều này giúp bảo vệ tử cung chống lại tác dụng kích thích quá mức nội mạc tử cung của estrogen và progesterone có thể giúp ngăn ngừa sự phát triển của ung thư nội mạc tử cung.
Các bệnh lý khác như buồng trứng đa nang và bệnh tiểu đường cũng khiến phụ nữ có nguy cơ mắc ung thư tử cung cao hơn. Tuy nhiên, không có mối tương quan chặt chẽ về tiền sử gia đình, ngoại trừ một số trường hợp.
Điểm “trái ngược” của ung thư tử cung so với nhiều loại ung thư khác là tỷ lệ sống sót sau 5 năm đối với ung thư giai đoạn một là gần 90%. Hầu như tất cả các bệnh ở giai đoạn một đều được chữa khỏi bằng cách phẫu thuật đơn thuần. Một khía cạnh may mắn khác là ở các nước tiên tiến hơn, như Hoa Kỳ, hầu hết các trường hợp ung thư tử cung đều được chẩn đoán sớm.
Có một chứng rối loạn di truyền hiếm gặp được gọi là hội chứng Lynch. Đây là một hội chứng ung thư di truyền mà một người mắc ung thư đại trực tràng cũng có thể bị ung thư nội mạc tử cung hoặc dạ dày, tuyến tụy, ruột, gan, thận và thậm chí là ung thư vú. Khoảng 2%-3% ung thư nội mạc là do Hội chứng Lynch. Bác sĩ chuyên khoa ung thư rất có thể sẽ làm xét nghiệm máu để xác định các đột biến gen liên quan.
A.J. đã quyết định phẫu thuật. Cô được giới thiệu đến một bác sĩ ung thư phụ khoa (bác sĩ phẫu thuật ung thư cho phụ nữ), người đã phẫu thuật cắt bỏ tử cung của cô. Cô may mắn khi trải qua cuộc phẫu thuật một cách tốt đẹp. A.J không cần bất kỳ liệu pháp hormone nào và vẫn sống khỏe mạnh.
Một bệnh nhân khác là L.K. đã không may mắn như vậy. Người phụ nữ này đến khám ở chỗ tôi để tìm ra lựa chọn điều trị thứ hai, thậm chí có thể là lựa chọn thứ ba. Bà 62 tuổi, không có con và đang điều trị bằng liệu pháp estrogen đơn độc. Bà cảm thấy tốt hơn với estrogen và cảm thấy kinh khủng khi dùng bất kỳ loại progesterone nào. Hãy nhớ rằng progesterone phải được cung cấp cho những phụ nữ có tử cung và muốn hoặc cần điều trị bằng estrogen. Bà cũng có một số đợt chảy máu sau mãn kinh, về cơ bản là tình trạng ra máu nhiều không nên có.
Bác sĩ của bà đã siêu âm và nói rằng tất cả đều ổn. Bà tiếp tục điều trị cho L.K. với estrogen đơn độc. Không ngạc nhiên khi bà tiếp tục bị ra máu.
Cuối cùng bà đã đến gặp bác sĩ phụ khoa tổng quát (bác sĩ kê toa estrogen không phải là bác sĩ phụ khoa) và làm sinh thiết. Kết quả cho thấy “tăng sản nội mạc tử cung không điển hình phức tạp.” Đây là một phát hiện quan trọng về tiền ung thư. L.K. cần làm thủ thuật nong cổ tử cung và nạo niêm mạc đầy đủ, vì sinh thiết chỉ lấy được một vùng nhỏ của niêm mạc tử cung và có thể dễ dàng bỏ sót ung thư lân cận. L.K. từ chối và quay trở lại với bác sĩ kê estrogen của bà. Bà tiếp tục điều trị như vậy trong gần 12 tháng nữa với tình trạng chảy máu âm đạo liên tục, và cuối cùng xuất hiện ở phòng khám của tôi. Con gái bà đã “ép” bà đến để tôi thăm khám.
L.K. cuối cùng đã đồng ý thực hiện thủ thuật nong và nạo buồng tử cung, nhưng không may cho bà vì kết quả sinh thiết trả lời rằng bà đã mắc ung thư nội mạc tử cung. Bà đồng ý phẫu thuật cắt bỏ tử cung. Lúc đó, bác sĩ chuyên khoa phụ sản phát hiện ung thư tử cung đã di căn sang bàng quang cũng như các bộ phận lân cận khác.
Tôi đã mất liên lạc với L.K. và chỉ có thể hy vọng bà còn sống và hồi phục tốt sau cuộc phẫu thuật. Có rất nhiều điều trong cuộc sống có thể khiến chúng ta cảm thấy tốt hơn trong lúc này nhưng có thể rất có hại nếu chúng ta tiếp tục. Liệu pháp estrogen đơn độc (không có progesterone có tác dụng bảo vệ) ở phụ nữ còn tử cung có thể là một trong số đó. Không phải tất cả phụ nữ [sử dụng estrogen đơn độc] đều sẽ bị ung thư, nhưng rủi ro còn lớn hơn nhiều. Lái xe mô tô với tốc độ 100 dặm một giờ mà không đội mũ bảo hiểm có thể mang lại cảm thấy thích thú, nhưng kết quả cuối cùng có thể khá tệ hại nếu bạn đâm vào một cái cây.
Ung thư tử cung là một bệnh ung thư có thể điều trị và chữa khỏi. Tất cả mọi thứ chúng ta làm trong y học cũng như trong cuộc sống là cân nhắc giữa rủi ro và lợi ích. Chúng ta cần suy nghĩ về những gì chúng ta đang làm và nhận ra cái giá phải trả cho những hành động của mình. Chấp nhận rủi ro với sức khỏe của một người hiếm khi là một lựa chọn tốt. Một quyết định tồi tệ có thể sẽ kết thúc cuộc đời bạn.
BS Peter Weiss _ Tú Liên chuyển ngữ/quinhon11